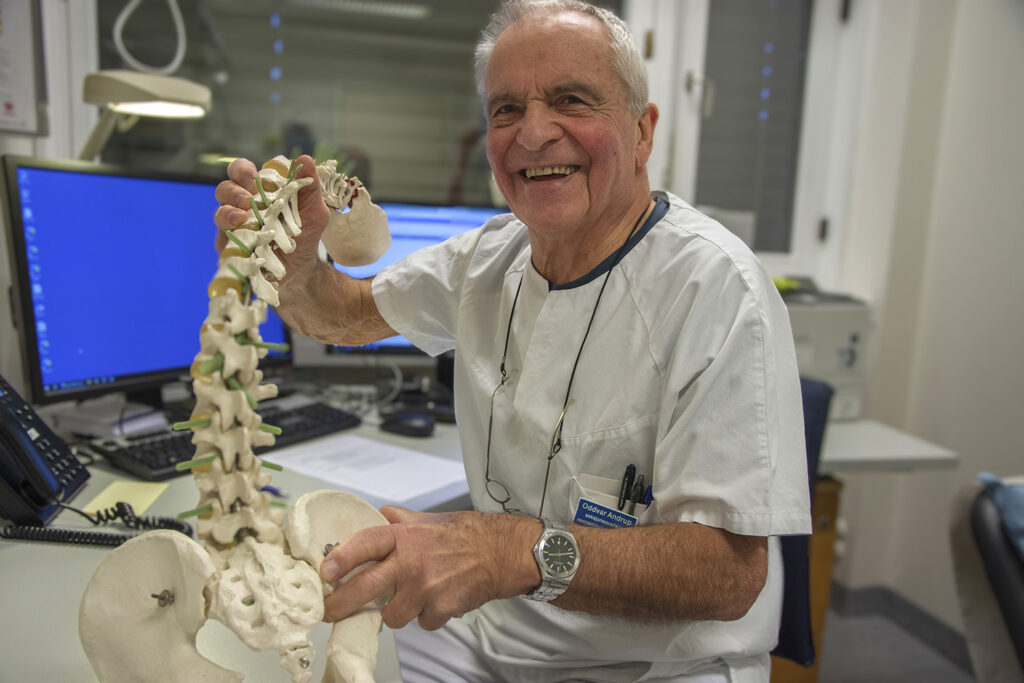
– Det er ikke en diagnose som kommer inn på legekontoret – det er et menneske
Vinneren av den aller første Spafoprisen er revmatolog Oddvar Andrup! Etter over 50 år som legespesialist er han fortsatt genuint opptatt av pasientene han møter i jobben på poliklinikken, og er nysgjerrig på historiene deres.
Spafoprisen ble opprettet i forbindelse med markeringen av 10-årsjubileumet til Spondyloartrittforbundet Norge i 2023. Den deles ut til en som har hatt stor betydning for spondyloartrittdiagnosene. Blant alle innspill om verdige kandidater var revmatolog Oddvar Andrup ved Diakonhjemmet sykehus en av de med flest nominasjoner. Han fikk også flest stemmer da de to finalistene var klare. Noen av tingene som har blitt nevnt om ham er at han er en genuint interessert og oppegående overlege, som tar pasientene seriøst.
– Varmer hjertet
Han blir beskrevet som en foregangsmann, som har hjulpet hundrevis av pasienter til et bedre liv med sin medisinske faglige dyktighet. Gjennom et langt virke som legespesialist har han hatt stor betydning for mange. Dr. Andrup var med på å starte den revmatologiske poliklinikken på Diakonhjemmet sykehus. Pasienter beskriver ham som en lyttende overlege og et medmenneske.
– Dette er veldig hyggelig! Jeg er veldig takknemlig – og litt ydmyk. Jeg har holdt på med sykdommer innen spondyloartrittfeltet siden jeg begynte på Revmatismesykehuset i Oslo i 1969. Pasienter med ankyloserende spondylitt (Bekhterevs sykdom) har alltid vært et spesielt fokus for meg, og jeg har hatt enormt mange pasienter med det disse 54 årene, forteller han.
Han føyer til at det varmer hjertet at han oppfattes som et medmenneske.
– Jeg har alltid syntes at det er hyggelig å snakke med pasientene. Det er ikke en diagnose som kommer inn på legekontoret. Det er et menneske – med både «vondter» og «godter». Jeg har nok en del empati, som gjør at det er lett å være et medmenneske, sier han.
Populær revmatolog
Den populære legen jobber fortsatt ved revmatologisk avdeling på Diakonhjemmet sykehus – til tross for at han nå er 81 år. Han er rask med å påpeke at han ikke har vært ansatt på sykehuset på over ti år. Han jobber på konsulentbasis, slik at han ikke blokkerer stillinger for yngre leger. Dr. Andrup får stadig spørsmål om hvorfor han ikke tar seg fri, drar på hytta og lever livet som pensjonist.
– Jeg tror det er fordi jeg er glad i faget mitt, og jeg føler jeg fortsatt har noe å bidra med. Jeg har mye erfaring, og er frisk nok til å fortsatt jobbe som lege. Jeg har alltid vært glad i å jobbe med pasienter, og synes det er morsomt! Det har vært en vesentlig del av livet mitt, så jeg er heldig som har fått lov til å fortsette så lenge. Det å drive med mennesker er interessant, og jeg føler jeg fortsatt har noe å gi til mange pasienter, sier han.
To spesialiteter
Dr. Andrup tenker at hans bakgrunn med to spesialiteter har vært nyttig i arbeidet med muskel- og skjelettsykdommer. I tillegg til revmatologi er han også spesialist i fysikalsk medisin og rehabilitering. Han har også jobbet to år innen nevrologi.
– Det at jeg er både revmatolog og fysikalsk medisiner har vært en styrke i arbeidet mitt. Samlet sett synes jeg min bakgrunn har vært til stor nytte for arbeidet med pasienter med revmatiske sykdommer, sier han.
Da han jobbet ved det gamle Revmatismesykehuset, kom folk dit fra hele landet.
– Mange var godt voksne med alvorlige utfordringer som følge av Bekhterevs sykdom. Behandlingstilbudet var den gangen veldig beskjedent, med kun litt smertestillende og litt betennelsesdempende medisiner. Mange kom helt krumbøyde, gikk med stokk og kunne ikke se opp. Det var både skremmende og urovekkende, men det fanget interessen min, forteller han.
På 1970-tallet var det også en del debatt angående legerollen, lege-pasient-forholdet, og pasientens medbestemmelse var nok da lite allment godtatt.
– Det kom kritikk om blant annet sendrektighet i diagnostikk og det at man ikke hadde så mange behandlingsmuligheter å by på. Det å kunne gi svar på hva folk feilte, og tenke behandlingsalternativer, var noe jeg syntes var interessant å se nærmere på, forteller han.

Egentrening viktig!
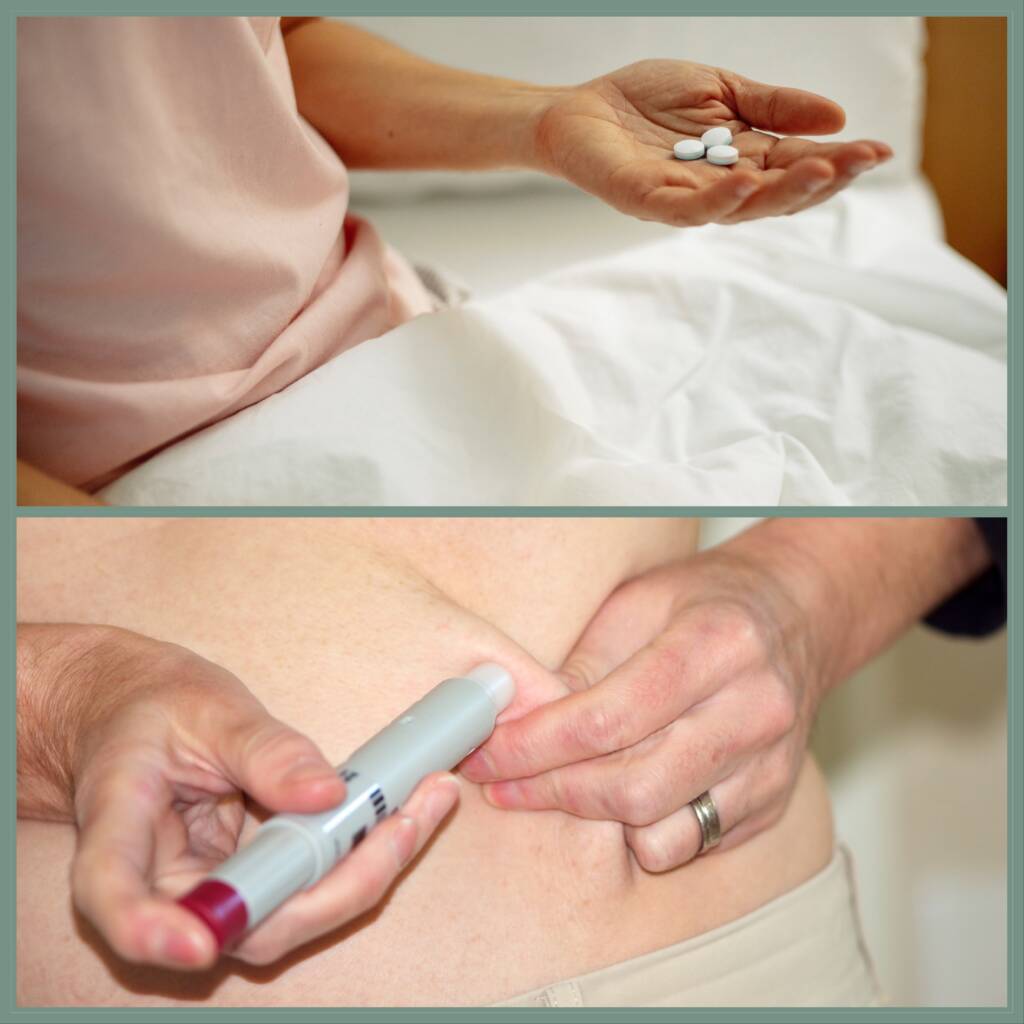
Kunnskapen om denne typen diagnoser er helt annerledes i dag. Han forteller at han alltid har vært opptatt av fysisk aktivitet, og var allerede i starten av karrieren opptatt av begrepet helsesport. Han er gift med en fysioterapeut, og fikk innspill derfra. Dermed fikk han veldig sansen for fysikalsk medisin. Den erfarne revmatologen forteller at dette temaet er like aktuelt i dag. Det handler ikke bare om medisiner, men også andre tiltak som må på plass.
– I den gamle revmatologien var tanken at det var det samme hva pasienten gjorde, bare de gjorde noe. Det er fortsatt mye sannhet i det, for det er mye god «fysioterapi» i skog og mark, men det alene er ikke nok. Denne pasientgruppen trenger mer enn bare noen gåturer, sier han. Begrepet «manuellterapi», en spesialisering innen fysioterapi var også nytt den gangen, og engasjerte meg meget, forteller han.
I tillegg har han vært veldig opptatt av pasientenes støtteapparat i hverdagen – de pårørende.
– De trenger informasjon om hvor viktig fysisk aktivitet er for den som har den kroniske sykdommen. I tillegg til det medikamentelle er trening en naturlig del av behandlingen. Jeg snakket tidlig om hvor viktig det var at den andre parten, det vil si samboer/ektefelle/kjæreste, skjønte og forsto at trening også er viktig for å kunne få et liv der man fungerte best mulig.
Stor fremgang
– Hva mener du er det beste som har skjedd innen revmatologien i de årene du har praktisert?
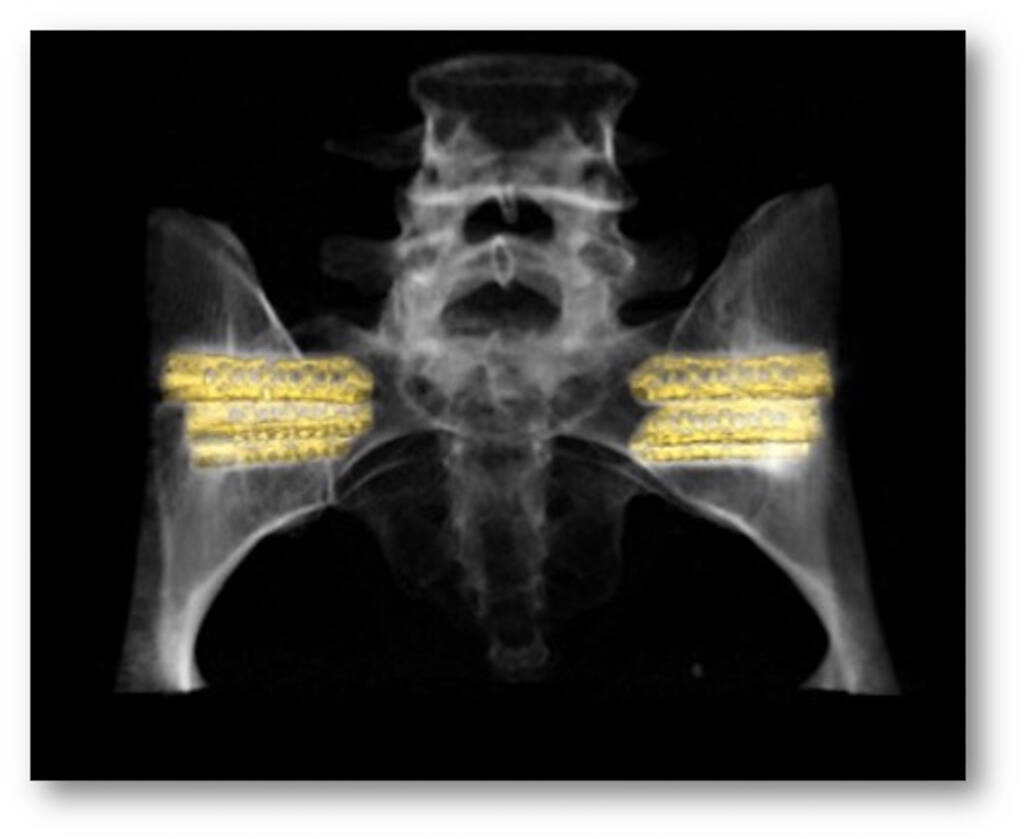
– Innen diagnostikken har det skjedd mye. Da MR-teknologien kom førte det til stor forandring. Da ble det mulig å stille en diagnose basert på inflammasjon, lenge før det utviklet seg til leddforandringer man kunne se på tradisjonelle røntgenbilder. Det bedret diagnostikken. Tidligere ble for eksempel ankyloserende spondylitt (AS) i stor grad sett på som en «mannesykdom», og diagnostikk var i hovedsak basert på røntgenforandringer. Enten hadde du forandringer, og diagnosen var grei. Hadde du ikke røntgenforandringer hadde du ikke den diagnosen – og ble betegnet som frisk, forteller han.
Rundt århundreskiftet kom de biologiske medisinene, noe som ga helt nye behandlingsmuligheter. Han mener det ble et paradigmeskifte for hele revmatologien.
– Mange av AS-pasientene sa at det var som å skru på lyset og skru av sykdommen. Det ble en natt og dag-opplevelse, og for mange et stort skifte. Vi hadde jo ikke hatt noen sånne medisiner tilgjengelig tidligere, sier han.
Dr. Andrup legger til at innføringen av spondyloartrittkategorien, som favner flere diagnoser med en del felles trekk, også har hatt stor betydning for både leger og pasienter.
– Spondyloartritt (SpA) er blitt mer kjent og er mer vidt og omfattende. Det inkluderer nå også pasienter med psoriasis og inflammatoriske tarmsykdommer, som også ofte har ledd- og ryggsykdom. Om det handler om en radiografisk eller ikke-radiografisk form for SpA er kanskje mindre interessant for pasientene, men er slike akademiske finurligheter vi legene kan kose oss med, humrer han.
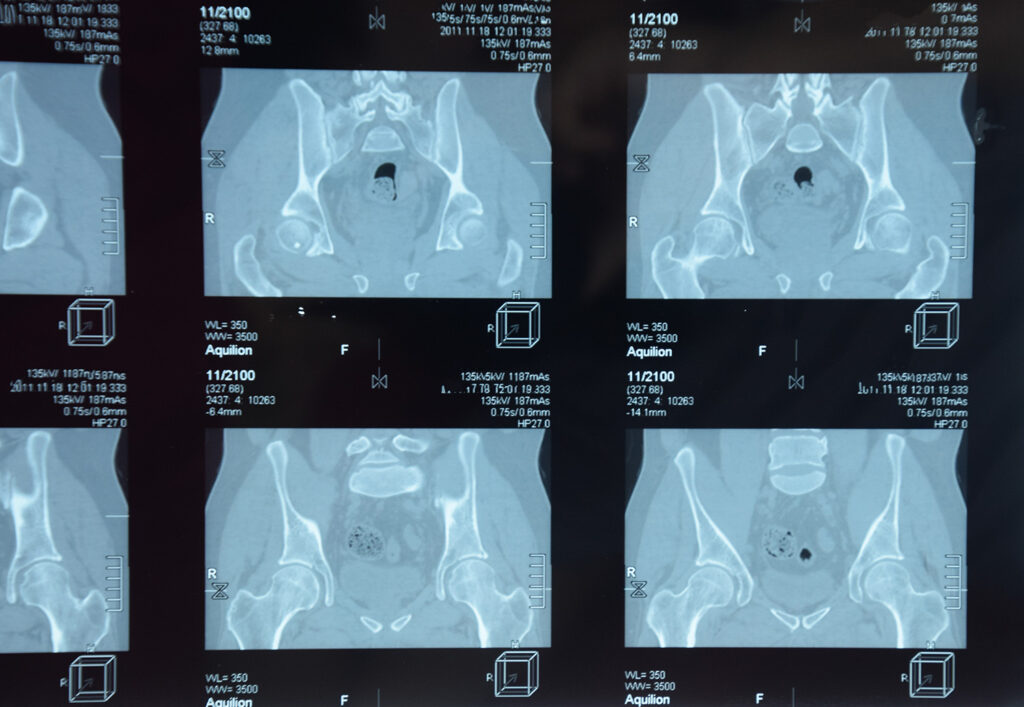
Vevstypen HLA-B27
I 1980-årene ble det vanlig med såkalt vevstyping. Forskere fant da at vevstypen de fleste AS-pasienter hadde var den som kalles HLA-B27. Dette ble påvist ved en blodprøve, og vevstypen ble av mange oppfattet som en spesifikk prøve på den diagnosen.
– Det er ikke så rart at denne blodprøven i en periode ble mistolket, og at pasienter med ryggsmerter og positiv HLA-B27-test fikk AS-diagnosen. Men det var ikke riktig. Det er viktig å påpeke at kun en brøkdel av personer med denne vevstypen utvikler en diagnose innenfor SpA-kategorien, sier han.
Dr. Andrup forteller at det i en periode var unge personer med etablert AS-diagnose som ønsket å teste sine barn, for å vite om de ville få sykdommen senere.
– Våre vevstyper generelt er naturligvis genetisk bestemt, og en viss familiær forekomst av ankyloserende spondylitt er velkjent, men dette er ikke noen direkte arvelig sykdom. Denne blodprøven er derfor bare en liten brikke i diagnoseprosessen. Det er også typiske AS-pasienter som ikke har denne vevstypen, forklarer han.
Sykehistorien er nøkkelen
Dr. Andrup forteller at det å diagnostisere spondyloartritt er som et puslespill, der det er viktig å finne alle brikkene. I det arbeidet har pasientens sykehistorie en stor betydning.
– Dersom alle puslespillbrikkene er store, for eksempel med tydelige røntgenbilder av typiske leddforandringer, er diagnostiseringen fort gjort. Andre ganger er det masse små brikker, som du må sette sammen for å etterhvert nærme deg et ferdig bilde. Det er ikke bare radiologi og kliniske prøver som er med på å avgjøre, sier han, og forklarer at det er veldig viktig å spørre litt ekstra rundt sykehistorien.
– Uansett om det er en ung pasient, eller en som er midt i livet, ber jeg dem tenke tilbake. Kanskje hadde de en bestemor eller en tante med krum rygg? Og kanskje en regnbuehinnebetennelse for noen år siden. Har de noen gang hatt hovne knær uten noen foranledning. Om en med ryggvondt også har plager fra mage- tarm eller psoriasis, er det viktig å tenke spondyloartritt. Små og store elementer i sykehistorien bidrar til å finne helheten. Derfor er det viktig å bruke sitt kliniske hode når man diagnostiserer, sier han.
Udifferensiert SpA
Han forklarer at detektivarbeidet kan ta litt tid, og at man kanskje ikke finner alle puslespillbitene i de første konsultasjonene. Da er det viktig å følge opp med kontrolltimer.
– Det er viktig at pasienten får forståelsen av at du prøver å hjelpe. En pasient må kanskje også være under observasjon en stund, før man eventuelt kan konkludere, sier han.
Etter at de nye kategoriene innenfor spondyloartrittområdet ble etablert, har man for eksempel nå en diagnose som kalles udifferensiert spondyloartritt. I diagnosekodeoversikten ICD10 står den oppført som «M46.9 Uspesifisert inflammatorisk lidelse i ryggsøylen».
– Den kan vi blant annet bruke med spørsmålstegn bak, om pasienten er under utredning og det er mistanke om spondyloartritt, men vi ikke har landet diagnostikken helt. Smertemønster og sykdomshistorien kan gi en sterk mistanke om spondyloartritt, men så vises det ikke noen sikre tegn på MR eller røntgen, forklarer han.
LES OGSÅ: Revmatologens diagnosejakt for vond rygg
Tenke utenfor boksen
Han føyer til at god kommunikasjon har stor betydning for om pasienten blir fornøyd med informasjonen som gis.
– Det er helt avgjørende, samt at man må ha pasientens tillit. Jeg må kunne gi en god forklaring, dersom jeg må informere om at dette er så langt vi kommer diagnostisk. Det kan være frustrerende for mange pasienter, men jeg prøver da å formidle at de bør forsøke å se det positive i at sykdommen ikke har utviklet seg videre. Da er det heller ingen hensikt med en fornyet vurdering et annet sted, for det kan fort bli mer forvirrende enn til hjelp, sier han.
Diagnosen udifferensiert spondyloartritt gir også mulighet for å kunne tilby behandling.
– Ved behandling av denne typen spondyloartritt må vi ofte tenke litt utenfor boksen. Pasienten har jo fortsatt plager som vi må forsøke å få bukt med. Vi må vite hva vi gjør og dokumentere godt i journalen hvorfor vi gjør det. Da er det godt å ha kolleger å diskutere med. Det er greit å være flere som kan bidra når det dreier seg om uklar diagnostikk. Jeg har alltid vært nøye på å bruke kolleger, og har vært så heldig at jeg hele tiden har jobbet i et miljø der jeg har noen jeg kan diskutere med og bryne meg på, sier han.

Pasientens rådgiver
Samvalg, det at pasienten har mulighet til å delta i beslutninger knyttet til egen behandling og målsetting, har de siste årene blitt mer inkludert i pasientoppfølgingen. For Dr. Andrup er ikke dette noe nytt.
– Personlig er jeg veldig opptatt av samvalg. Den gamle legerollen, hvor legens ord var «loven» og det bare var å takke for det man fikk, er heldigvis helt ute. Vi bruker for eksempel medisiner som kan ha mye bivirkninger. Derfor er det veldig, veldig viktig å diskutere for og imot med pasientene om hvorfor vi tenker sånn eller slik. Jeg pleier å si at jeg egentlig bare er pasientens rådgiver, men jeg kan gi råd med faglig tyngde.
Han innrømmer at samvalg ikke alltid er enkelt.
– Pasientene i dag er mer informerte og opplyste enn for 40-år siden. Det kan gjøre det lettere, men også mer komplisert. Det er ikke sikkert informasjonen pasienten har er riktig, eller at den er adekvat. Det er også viktig at pasientene er med på laget, at de skjønner hvorfor det er viktig å følge opp med å ta blodprøver og hvorfor de skal ta medisinene som anbefalt, sier han.
Dialogen er avgjørende
Dr. Andrup forteller at han har lært seg å lytte til pasientene, for å finne ut hvorfor de tenker eller føler det på en spesifikk måte.
– Det er viktig å ikke være arrogant og avvisende, men forsøke å forklare på en god måte hvilket regelverk vi revmatologer må forholde oss til, sier han.
Han legger til at samvalg er et element som tar litt tid. Det kan også være utfordrende, om for eksempel en pasient har lest om en behandlingsmetode og er veldig bastant og påståelig. Dialogen mellom legen og pasienten er avgjørende, samt at det man har blitt enige om dokumenteres i journalen.
– Derfor er det viktig at pasientene får kopi av det vi skriver til fastlegene. For noen pasienter kan det også være fint å ha med seg noen til konsultasjonene. Det kan være partner, et familiemedlem eller en venn. Da har man noen man kan lese gjennom journalen sammen med, og få bedre forståelse av hva som ble sagt og gjort.
Trives med pasientarbeidet
For ham har det å dykke ned i forskning ikke vært forlokkende.
– Jeg kan kanskje angre i ettertid på at jeg ikke har brukt mer tid på forskning, men jeg har valgt å bruke tiden min på klinisk pasientarbeid. Man skal jo gjøre det man liker å holde på med. For meg har det alltid vært interessant å snakke med mennesker, og finne ut litt utenom selve sykdommen også, sier han.
Når han vet hva pasientene er opptatt av på fritiden, får han et godt innblikk i hvordan hverdagslivet deres fungerer, og om de er ute og beveger seg eller bare sitter i sofaen.
– Fysisk aktivitet er helt sentralt for den pasientgruppen jeg jobber med, derfor er jeg nysgjerrig på hvordan livene deres er, sier han.
Den dagen Dr. Oddvar Andrup rusler ut fra revmatologisk poliklinikk for siste gang, vil ettermælet hans henge igjen lenge i korridorene. Det vil også genene hans, for datteren har fulgt i farens fotspor og jobber nå som overlege på samme sted.
Denne artikkelen er hentet fra Spafo Norges medlemsblad Spondylitten 4-23. Det er kun noen av artiklene våre som legges ut på nett.